Определения.
Артериальная гипертензия (АГ) — синдром повышения систолического АД (далее — САД) ≥140 мм рт. ст. и/или диастолического АД (далее — ДАД) ≥90 мм рт. ст.
Гипертоническая болезнь (далее — ГБ) — хронически протекающее заболевание, основным проявлением которого является повышение АД, не связанное с выявлением явных причин, приводящих к развитию вторичных форм АГ (симптоматические АГ). Термин «гипертоническая болезнь», предложенный Г. Ф. Лангом в 1948 г., соответствует терминам «эссенциальная гипертензия» и «артериальная гипертензия», используемым за рубежом. ГБ преобладает среди всех форм АГ, ее распространенность превышает 90%.
Вторичная (симптоматическая) АГ — АГ, обусловленная известной причиной, которую можно устранить с помощью соответствующего вмешательства.
Гипертонический криз — состояние, вызванное значительным повышением АД, ассоциирующееся с острым поражением органов-мишеней, нередко жизнеугрожающим, требующее немедленных квалифицированных действий, направленных на снижение АД, обычно с помощью внутривенной терапии.
Этиология и патогенез заболевания. Предрасполагающие факторы.
Этиология АГ остается не до конца выясненной, но выявлен ряд факторов, тесно и независимо связанных с повышением АД:
- возраст — увеличение возраста ассоциировано с повышением частоты АГ и уровня АД (прежде всего систолического);
- избыточная масса тела и ожирение способствуют повышению АД;
- наследственная предрасположенность — повышение АД встречается приблизительно в 2 раза чаще среди лиц, у которых один или оба родителя имели АГ. Эпидемиологические исследования показали, что около 30% вариаций АД в различных популяциях обусловлены генетическими факторами;
- избыточное потребление натрия (>5 г/день);
- злоупотребление алкоголем;
- гиподинамия.
Стойкое и длительное повышение АД обусловлено изменением соотношения трех гемодинамических показателей:
- повышением общего периферического сосудистого сопротивления (ОПСС);
- увеличением сердечного выброса (минутного объема);
- увеличением объема циркулирующей крови (ОЦК).
Наиболее важными патогенетическими звеньями формирования и прогрессирования эссенциальной АГ (ГБ) являются:
- активация симпатоадреналовой системы (САС) (реализуется преимущественно через альфа- и бета-адренорецепторы);
- активация ренин-ангиотензин-альдостероновой системы (РААС); в т.ч. повышение продукции минералокортикоидов (альдостерона и др.), инициируемое, в частности, гиперактивацией почечной РААС;
- нарушение мембранного транспорта катионов (Nа+, Са2+, К+);
- увеличение реабсорбции натрия в почках;
- дисфункция эндотелия с преобладанием продукции вазоконстрикторных
субстанций (тканевого ангиотензина-II, эндотелина) и снижением выработки депрессорных соединений (брадикинина, NО, простациклина и др.);
- структурные изменения сосудистой стенки артерий мышечного (резистивного) и эластического типа, в том числе вследствие низкоинтенсивного неинфекционного воспаления;
- нарушение микроциркуляции (снижение плотности капилляров);
- нарушение барорецепторного звена системы центральной регуляции уровня АД;
- повышение жесткости крупных сосудов.
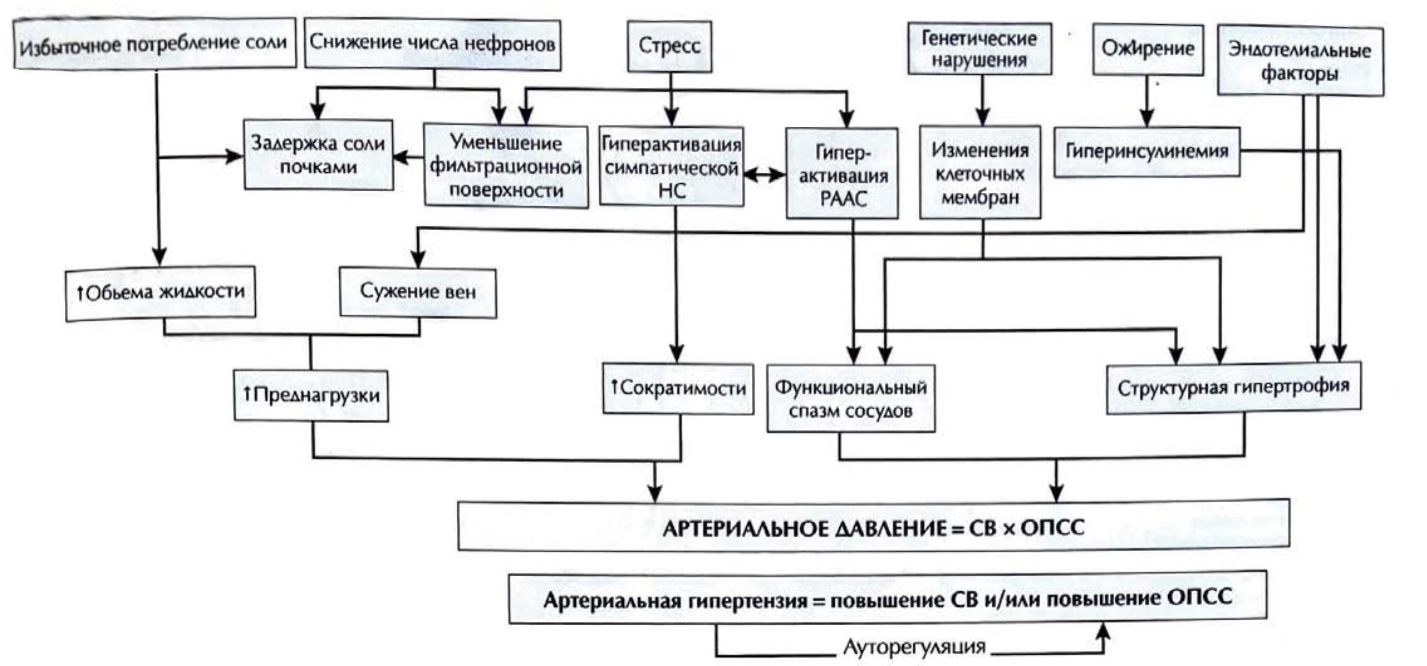
Факторы, участвующие в контроле артериального давления
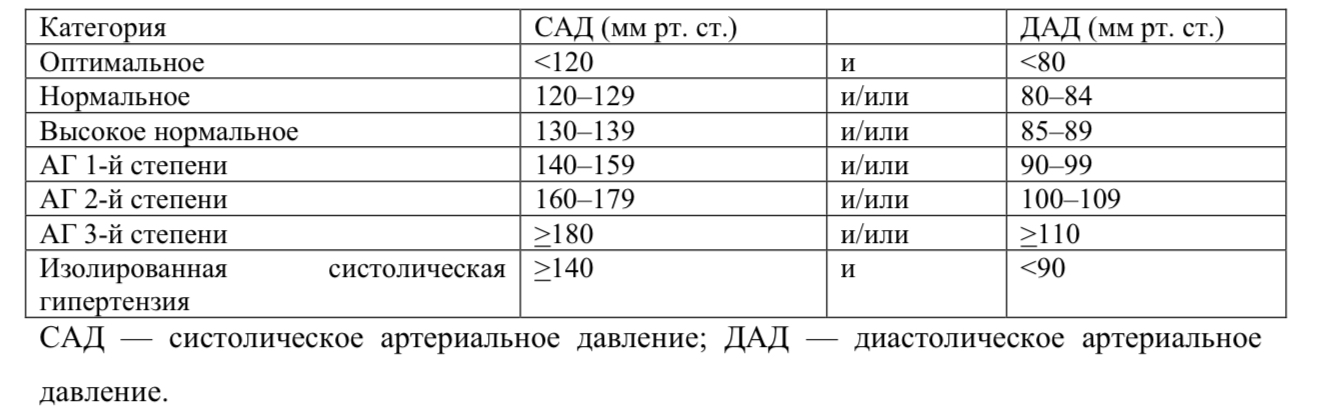
Классификация АД, измеренного в медицинском учреждении, и определение степеней гипертензии
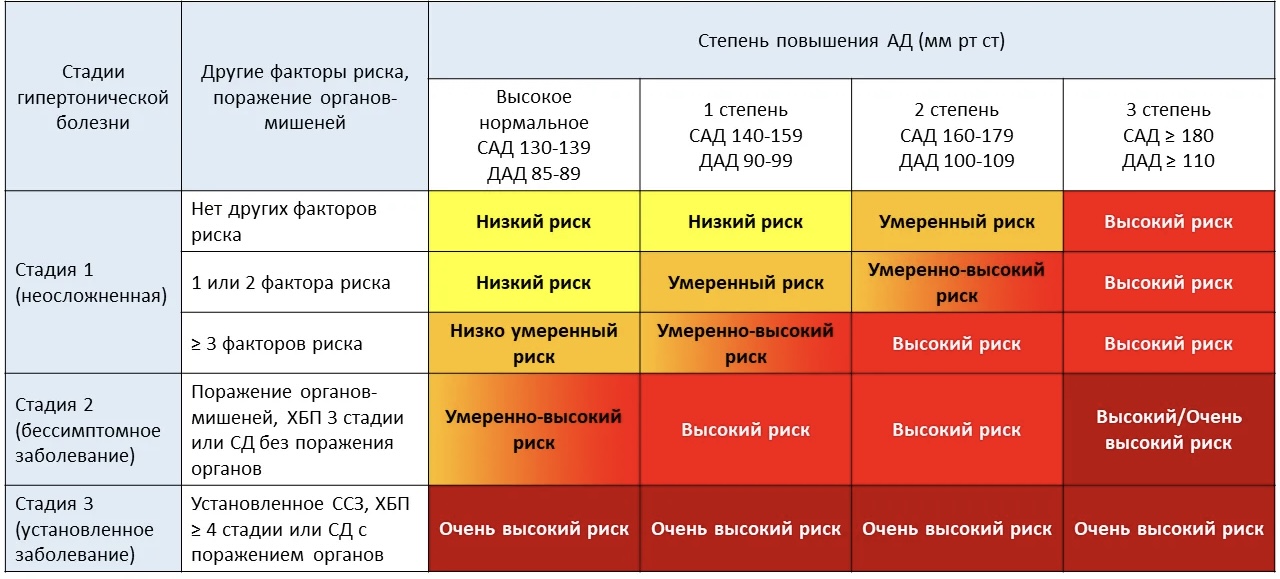
Выделяются 3 стадии гипертонической болезни.
Стадия I — отсутствие ПОМ и АКС, возможное наличие факторов риска
Факторы СС риска у пациентов с АГ:
- Пол (мужчины > женщин);
- Возраст ≥55 лет у мужчин, ≥65 лет у женщин;
- Курение (в настоящем или прошлом; курение в прошлом следует рассматривать как фактор риска при отказе от курения в течение последнег года);
- Дислипидемия (принимается во внимание каждый из представленных показателей липидного обмена): ОХС >4,9 ммоль/л и/или ХС ЛПНП >3,0 ммоль/л и/или ХС ЛПВП у мужчин — <1,0 ммоль/л (40 мг/дл), у женщин — <1,2 ммоль/л (46 мг/дл) и/или триглицериды >1,7 ммоль/л;
- Мочевая кислота (≥360 мкмоль/л у женщин, ≥420 мкмоль/л у мужчин);
- Нарушение гликемии натощак: глюкоза плазмы натощак 5,6–6,9 ммоль/л;
- Нарушение толерантности к глюкозе;
- Избыточная масса тела (ИМТ 25-29,9 кг/м2) или ожирение (ИМТ ≥ 30 кг/м2);
- Семейный анамнез развития ССЗ в молодом возрасте (< 55 лет для мужчин и <65 лет для женщин);
- Развитие АГ в молодом возрасте у родителей или в семье;
- Ранняя менопауза;
- Малоподвижный образ жизни;
- Психологические и социально-экономические факторы;
- Частота сердечных сокращений в покое >80 ударов в минуту.
Стадия II подразумевает наличие бессимптомного поражения органов-мишеней, связанного с АГ и/или ХБП С3 (СКФ 30–59 мл/мин), и/или СД без поражения органов- мишеней и предполагает отсутствие ассоциированных клинических состояний.
Стадия III определяется наличием АКС, в том числе ХБП С4–С5 стадии, и/или СД с поражением органов-мишеней.
СД (рассматривается как дополнительное состояние, усугубляющее риск).
На основании уровня АД, наличия ФР, ПОМ, АКС, СД выделяют 4 категории риска СС осложнений: низкий (риск 1), умеренный (риск 2), высокий (риск 3) и очень высокий (риск 4).
Классификация стадий АГ в зависимости от уровней артериального давления, наличия факторов СС риска, поражения органов, обусловленного гипертензией, и наличия сопутствующих заболеваний
Взаимосвязь артериального давления с риском развития сердечно-сосудистых, цереброваскулярных и почечных осложнений.
Повышенное АД является основным фактором развития преждевременной смерти и причиной почти 10 миллионов смертей и более чем 200 миллионов случаев инвалидности в мире. Уровень САД ≥140 мм рт. ст. ассоциируется с повышением риска смертности и инвалидности в 70% случаев, при этом наибольшее число смертей в течение года, связанных с уровнем САД, возникают в следствие ИБС, ишемических и геморрагических инсультов.
Повышенные уровни АД, измеренные в медицинском учреждении или вне его, имеют прямую и независимую связь с частотой развития большинства сердечно-сосудистых событий (геморрагического инсульта, ишемического инсульта, инфаркта миокарда, внезапной смерти, сердечной недостаточности и заболеваний периферических артерий), а также терминальной почечной недостаточности. Всё больше данных свидетельствуют о тесной связи АГ с увеличением частоты развития фибрилляции предсердий, а также когнитивной дисфункции и деменции. Фибрилляция предсердий в свою очередь ассоциирована с повышением риска возникновения кардиоэмболических инсультов.
Инсульт является актуальнейшей медико-социальной проблемой во всем мире и в России в силу своей распространенности. Инсульт — преобладающая причина инвалидизации населения. По данным исследований около трети пациентов, перенесших инсульт, нуждаются в посторонней помощи для ухода за собой.
Традиционно, инсульт, как и артериальная гипертензия считался заболеванием, встречающимся у старшей возрастной группы, однако частота выявления его у молодых растет. Это связано не только с совершенствованием в течение последних десятилетий методов нейровизуализации, но и возросшей распространенностью факторов риска сердечно-сосудистых заболеваний.
Артериальная гипертензия и лакунарные инсульты.
Артериальная гипертензия и инсульт – два патологических состояния непосредственно связанные единым патогенетическим комплексом.
Поражение церебральных артерий при артериальной гипертонии приводит к развитию небольших глубинно расположенных (лакунарных) инфарктов головного мозга.
Клинически они проявляются особым видом НМК - лакунарным инсультом. Он имеет ряд отличительных клинических проявлений: сохранность сознания в остром периоде, отсутствие симптомов поражения коры головного мозга (расстройства речи, письма и т.п.), хорошее восстановление нарушенных функций с течением времени. Дальнейшее течение сосудистой патологии определяется распространенностью поражения артерий мозга и лечебной тактикой. Если у человека, перенесшего лакунарный инсульт, отсутствуют клинические симптомы диффузного поражения головного мозга (снижение памяти, двустороннее повышение мышечного тонуса, трудности контроля тазовых функций) и нет признаков диффузного поражения мозга на томограммах, то прогноз, как правило, благоприятный при условии проведения вторичной медикаментозной профилактики. Если же у пациента есть клинические и томографические признаки диффузного повреждения головного мозга, то после перенесенного лакунарного инсульта они чаще всего постепенно нарастают.
Артериальная гипертония является причиной не только острых ишемических НМК (лакунарных инфарктов), но и постепенно прогрессирующей недостаточности кровоснабжения головного мозга, приводящей к формированию сосудистой (дисциркуляторной) энцефалопатии. Ее развитие связано с распространенным поражением (артериолосклерозом) артерий диаметром менее 150-200 мкм, снабжающих кровью белое вещество полушарий головного мозга и подкорковые ганглии, что приводит к их ишемии. Клинически энцефалопатия проявляется когнитивными нарушениями (в первую очередь, снижением памяти), изменением походки (замедление, пришаркивание, неустойчивость), нечеткостью речи, реже - поперхиванием при глотании, трудностью контроля мочеиспускания. Развитие речевых нарушений по типу афазии нехарактерно, так как кора головного мозга остается относительно интактной, и основные изменения локализуются в более глубоких отделах полушарий мозга. Симптомы энцефалопатии могут нарастать постепенно или впервые выявляться после лакунарного инсульта.
Прогноз при инсульте зависит от оперативности и слаженности действий медицинских работников, от реактивности организма пострадавшего и многих других факторов. В большинстве случаев инсульт приводит к стойкой утрате трудоспособности, но при адекватном лечении и полноценной реабилитации можно добиться значительного улучшения состояний больного перенёсшего гипертонический инсульт.
Вследствие этого профилактика инсульта и предупреждение повторных нарушений мозгового кровообращения остаются одними из наиболее острых и изучаемых вопросов современной медицины.
Фармакологическая коррекция с достижением уровней систолического АД (САД) <140 мм рт. ст., а у пациентов, страдающих СД или заболеванием почек <130 мм рт. ст.. является необходимым компонентом первичной профилактики инсульта, поскольку в ряде опубликованных к настоящему времени клинических исследований эти значения АД с высокой степенью доказательности были связаны с более низким риском развития инсульта и сердечно-сосудистых событий.
Мероприятия по модификации образа жизни могут не только отсрочить необходимости инициации фармакотерапии у пациентов с АГ 1 степени, но и усилить эффективность уже проводимого лечения.
Медикаментозная терапия:
Основой антигипертензивной терапии для снижения АД и уменьшения числа сердечно-сосудистых событий являются 5 классов антигипертензивных препаратов: ингибиторы АПФ (ИАПФ), блокаторы рецепторов ангиотензина-II (БРА), бета-адреноблокаторы (ББ), блокаторы кальциевых каналов (АК) и диуретики (тиазидные — гидрохлортиазид, и тиазидоподобные — хлорталидон и индапамид).
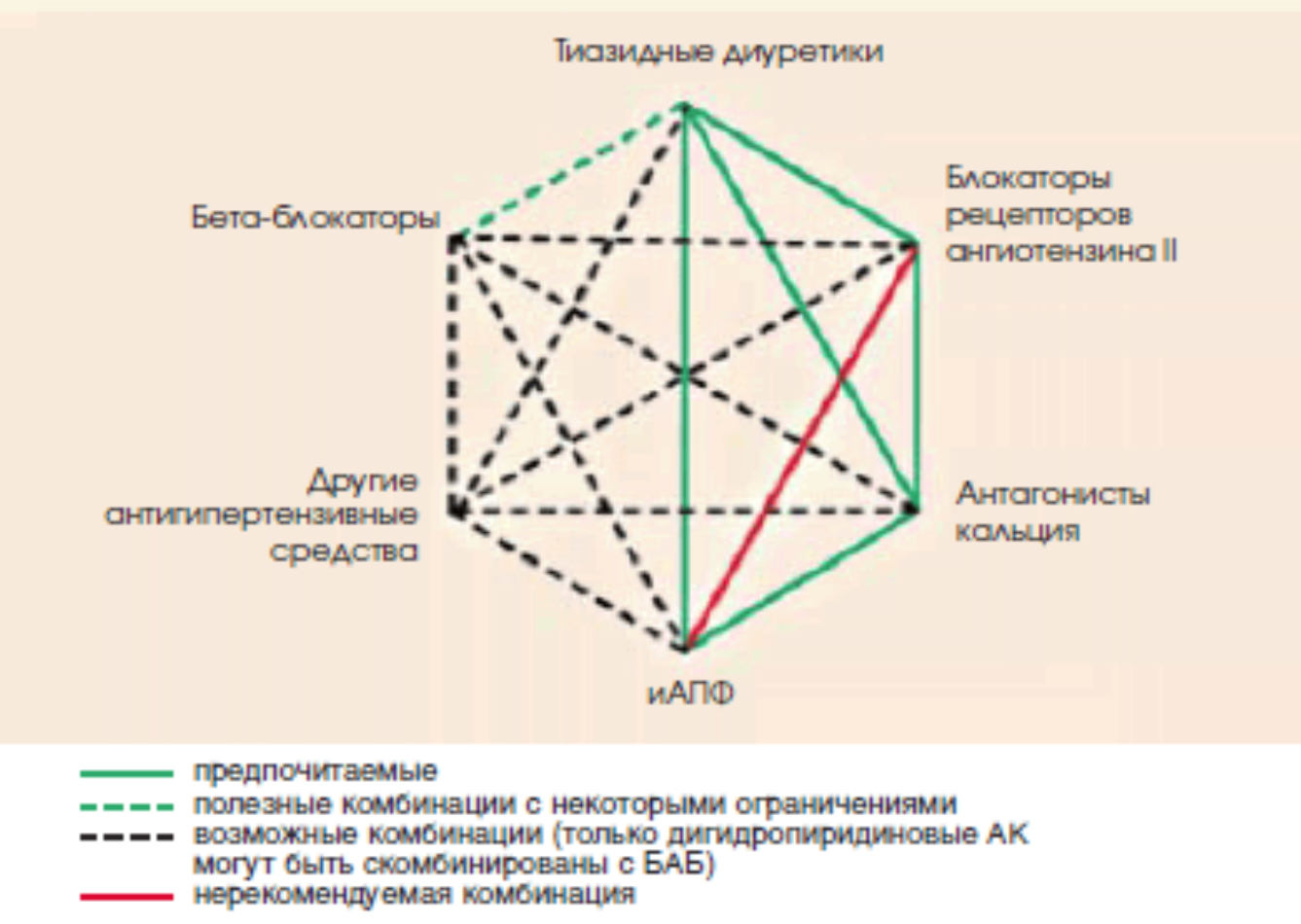
Многочисленными клиническими исследованиями показано, что монотерапия эффективно снижает АД лишь у ограниченного числа пациентов АГ, большинству пациентов для контроля АД требуется комбинация как минимум из двух препаратов. Метаанализ более 40 исследований показал, что комбинация двух препаратов из любых двух классов антигипертензивных средств усиливает степень снижения АД намного сильнее, чем повышение дозы одного препарата. Еще одно преимущество комбинированной терапии — возможность физиологического и фармакологического синергизма между препаратами разных классов, что может не только лежать в основе более выраженного снижения АД и лучшей переносимости. Комбинированная терапия позволяет также подавить контррегуляторные механизмы повышения АД.
Все преимущества комбинированной терапии присущи только рациональным комбинациям антигипертензивной терапии (см рисунок). К ним относятся: ИАПФ + диуретик; БРА + диуретик; ИАПФ + АК; БРА + АК, дигидропиридиновый АК + ББ, АК + диуретик, ББ + диуретик.
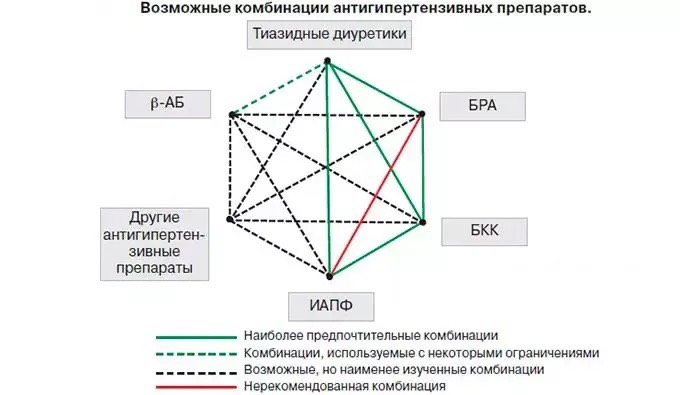
На практике могут быть использованы и другие комбинации пяти основных классов антигипертензивных средств при наличии индивидуальных показаний. При наличии клинической целесообразности, с учетом особенностей клинического течения заболевания, коморбидной патологии, переносимости лечения и профиля побочных эффектов, а также при наличии предпочтений пациента, связанных с его личным позитивным или негативным опытом, и, соответственно с учетом ожидаемой приверженности к лечению врач имеет право назначать любой антигипертензивный препарат, который зарегистрирован для лечения АГ в РФ, как в монотерапии, так и в комбинации. При этом отклонение от стандартных схем терапии требует соответствующего объяснения в истории болезни.
К запрещенным комбинациям относится комбинация двух блокаторов РААС. Фиксированные комбинации повышают приверженность к лечению.
К рекомендуемым комбинациям трех антигипертензивных препаратов относятся: ИАПФ + АК + диуретик; БРА + АК + диуретик.
По показаниям, при наличии особых условий можно использовать и другие комбинации: ИАПФ + дигидропиридиновый АК + ББ; БРА + дигидропиридиновый АК + ББ; ИАПФ + диуретик + ББ; БРА + диуретик + ББ; дигидропиридиновый АК + диуретик + ББ.
Целевые уровни АД являются рекомендованными для достижения в каждой подгруппе пациентов, но важнейшим принципом их достижения является соблюдение безопасности и сохранения качества жизни пациента. Поэтому скорость достижения целевых значений и степень снижения АД может быть скорректирована у конкретного пациента в зависимости от конкретной клинической ситуации.
РЕАБИЛИТАЦИЯ ПАЦИЕНТОВ С АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИЕЙ.
Для всех пациентов с АГ рекомендована разработка индивидуального плана реабилитационных мероприятий, включающий в себя рекомендации по достижению целевого АД, самоконтролю АД, повышению приверженности к лечению, питанию, физической активности, контролю веса.
С целью снижения риска сердечно-сосудистых осложнений всем пациентам с АГ рекомендованы, по крайней мере, 150 мин (2 часа 30 мин) в неделю аэробной физической активности умеренной интенсивности или 75 мин (1 час 15 мин) в неделю аэробной физической активности высокой интенсивности.
Умеренная физическая нагрузка — это такая нагрузка, которую можно выдержать в течение 1 часа, а интенсивная физическая нагрузка та, при которой через 30 минут появляется усталость. Во время проведения физических нагрузок обязателен контроль АД.
Снижение АД, достижение и удержание его на целевом уровне является ключевым фактором, влияющим на прогноз и улучшающим сердечно-сосудистые исходы у пациентов с АГ.
Другими важными целями при лечении АГ являются:
- максимальное снижение риска развития ССО и смерти;
- коррекция всех модифицируемых ФР (курение, дислипидемия, гипергликемия, ожирение);
- предупреждение, замедление темпа прогрессирования и/или уменьшение ПОМ;
Рекомендации для пациентов.
Гипертоническая болезнь — заболевание, основным симптомом которого является повышение артериального давления выше 140/90 мм рт. ст., что приводит к поражению мозга, сердца, почек.
Только 50% людей̆ с повышенным артериальным давлением знают, что больны, из них систематически лечатся далеко не все. Нелеченная гипертоническая болезнь опасна осложнениями, главные из которых — инсульт, инфаркт миокарда, сердечная недостаточность, почечная недостаточность.
Главным фактором снижения риска смерти, инсульта и инфаркта миокарда является контроль АД и поддержание его на уровне как минимум <140/90 мм рт. ст., поэтому важен самоконтроль АД в домашних условиях с использованием сертифицированных аппаратов для измерения АД.
Правила измерения артериального давления:
- перед измерением АД необходимы минимум 5 мин отдыха в положении сидя;
- сидеть во время измерения АД нужно с полной опорой стоп на пол, не перекрещивая и не поджимая ноги, положив руку на стол так, чтобы наложенная на плечо манжета была на уровне сердца, спина и рука с манжетой должны быть расслаблены;
- необходимо выполнять минимум 2 последовательных измерения АД утром и вечером ежедневно, хотя бы за 7 дней до планового визита к врачу или после изменения терапии; следует записывать результаты измерений в дневник самоконтроля;
- минимум за 30 мин до измерения АД не следует курить и употреблять кофеинсодержащие напитки;
- во время измерения АД одежда не должна плотно охватывать плечо, создавая складки и дополнительную компрессию.
Пациент и члены его семьи должны владеть методикой измерения АД, уметь вести дневник АД с записью цифр.
Если пациент получает антигипертензивные препараты, он должен быть осведомлен об ожидаемом эффекте, изменениях самочувствия и качестве жизни в ходе терапии, возможных побочных эффектах и способах их устранения.
Пациент должен знать об имеющихся у него и членов его семьи сердечно-сосудистых факторах риска — это курение, избыточная масса тела, психоэмоциональный стресс, малоподвижный образ жизни, повышенный уровень холестерина. Влияние указанных факторов риска может быть снижено. Особенно важна коррекция изменяемых факторов риска при наличии у пациента и членов его семьи некорригируемых факторов риска, к которым относятся: наличие в семейном анамнезе ранних мозговых инсультов, инфарктов миокарда, сахарного диабета; мужской пол; пожилой возраст; физиологическая или хирургическая менопауза у женщин.
Коррекцию факторов риска требуется проводить не только пациенту, но и членам его семьи. Она осуществляется путем реализации программ семейной первичной профилактики и воспитания, составленных врачом.
- индекс массы тела (Кетле) = масса тела в килограммах/(рост в м2)
- 15–19,9 кг/м2 — недостаточная масса тела;
- 20–24,9 кг/м2 — нормальная масса тела (целевой уровень);
- 25–29,9 кг/м2- избыточная масса тела;
- 30–39,9 кг/м2 — ожирение;
- 40 кг/м2 — выраженное ожирение.
- индекс талия/бедра (ИТБ): ИТБ = ОТ/ОБ, где ОТ (окружность талии) — наименьшая окружность, измеренная над пупком; ОБ (окружность бедер) — наибольшая окружность, измеренная на уровне ягодиц.
- 0,8–0,9 — промежуточный тип распределения жировой ткани,
- < 0,8 — гиноидный (бедренно-ягодичный),
- >0,9 — андроидный (абдоминальный);
- Интерпретация уровня холестерина плазмы:
- целевой уровень ХС ЛНП для пациентов с очень высоким риском < 1,8 ммоль/л или его снижение не менее чем на 50% от исходного уровня, если он находился в диапазоне 1,8-3,5 ммоль/л (70–135 мг/дл)
- целевой уровень ХС ЛНП для пациентов с высоким риском < 2,6 ммоль/л или его снижение не менее чем на 50% от исходного уровня, если он находился в диапазоне 2,6–5,2 ммоль/л (100–200 мг/дл)
- целевой уровень ХС ЛНП для пациентов с низким и умеренным риском по шкале SCORE <3 ммоль/л
- ЛПВП >1,2 ммоль/л (у женщин), >1,0 ммоль/л (у мужчин),
- триглицеридов < 1,7 ммоль/л
- уровень глюкозы в плазме натощак не выше 6,1 ммоль/л;
- уровень мочевой кислоты сыворотки крови<420 мкмоль/л (у мужчин), < 360 мкмоль/л (у женщин).
Советы пациенту и его семье:
- Достаточным считается сон не менее 7 часов в сутки. Масса тела должна приближаться к идеальной (ИМТ менее 25 кг/м2). Для этого суточная калорийность пищи в зависимости от массы тела и характера работы должна составлять от 1500 до 2000 ккал. Потребление белка — 1 г/кг массы тела в сутки, углеводов — до 50г/сут, жиров — до 80 г/сут. Желательно вести дневник питания. Пациенту настоятельно рекомендуется избегать жирных, сладких блюд, отдавать предпочтение овощам, фруктам, злаковым и хлебу грубого помола.
- Потребление соли надо ограничить до 5 г/сут. Рекомендовано не подсаливать пищу, заменять соль другими веществами, улучшающими вкус пищи (соусы, небольшие количества перца, уксуса и др.) В соли содержится натрий, который приводит к задержке воды в организме, и как следствие, повышению артериального давления. Так же влияет большое содержание натрия в колбасах, консервах, солениях и копченых мясных продуктах.
- Следует увеличить потребление калия (его много в свежих фруктах, овощах, кураге,печеном картофеле). Соотношение К+/Nа+сдвигается в сторону К+ при преимущественно вегетарианской диете.
- Необходимо прекратить или ограничить курение.
- Потребление алкоголя следует ограничить до 30 мл/сут в пересчете на абсолютный этанол. Крепкие спиртные напитки лучше заменить красными сухими винами. При гиподинамии (сидячая работа > 5 ч/сут, физическая активность < 10 ч/нед) — регулярные физические тренировки не менее 4 раз в неделю продолжительностью 30– 45 минут. Предпочтительны индивидуально приемлемые для пациента нагрузки: пешие прогулки, теннис, езда на велосипеде, ходьба на лыжах, работа в саду, плавание. При физической нагрузке число сердечных сокращений должно увеличиваться не более чем на 20–30 в 1 мин.
- Психоэмоциональный стресс на производстве и в быту контролируется правильным образом жизни. Следует ограничить продолжительность рабочего дня и домашних нагрузок, избегать ночных смен, командировок.
- Женщинам, больным гипертонической болезнью, надо отказаться от приема пероральных контрацептивов.
- Юношам, занимающимся спортом, нельзя злоупотреблять пищевыми добавками для наращивания мышечной массы и исключить прием анаболических стероидов.
Заключение:
Своевременное выявление, комплексное лечение, регулярный контроль и нормализация АД, коррекция недостаточности мозгового кровообращения при артериальной гипертонии служат залогом предотвращения таких грозных осложнений, как инсульт и инфаркт головного мозга.